Một trong những vấn đề lớn của y khoa là điều trị đau mạn tính, chúng ta cần có cách nhìn tổng quan hơn trong điều trị đau mạn tính để điều trị hiệu quả.
I. GIỚI THIỆU
Đau mạn tính là một trong những lý do phổ biến nhất khiến người bệnh phải tìm đến dịch vụ chăm sóc y tế và chiếm từ 20 đến 50% số bệnh nhân trong hệ thống chăm sóc ban đầu. Nhiều biện pháp điều trị dùng thuốc và không dùng thuốc trong điều trị bệnh nhân đau mạn tính đã được nghiên cứu và ứng dụng thành công. Bài viết sau đây là tổng quan các phương pháp điều trị này.
II. TIẾP CẬN BỆNH NHÂN
Phương pháp điều trị đau mạn tính được chia thành sáu loại chính: dược lý, y học vật lý, y học hành vi, cảm hóa, can thiệp và phẫu thuật. Hiệu quả điều trị đạt tối ưu nhất là khi bệnh nhân được áp dụng nhiều phương pháp, kết hợp hài hòa, khéo léo qua sự điều khiển của một đội ngũ bác sĩ lâm sàng đa chuyên ngành.
Hệ thống chăm sóc y tế ban đầu hoàn toàn có khả năng quản lý tình trạng đau của bệnh nhân. Trong đó, thuốc không nên được xem là mối quan tâm duy nhất; thuốc chỉ nên được sử dụng khi cần thiết, phối hợp cùng các phương thức điều trị khác nhằm đáp ứng mục tiêu điều trị.
Ngoài ra, bệnh nhân đau mạn tính cần phải được liên tục đánh giá, giáo dục và trấn an, cũng như hỗ trợ trong công việc, đời sống hằng ngày trên con đường mong đợi hiệu quả điều trị. Mặc dù, các phương thức điều trị hiện có được ghi nhận chỉ giảm trung bình khoảng 30% mức độ đau đớn so với trước điều trị, nhưng ngay cả khi cải thiện một phần của 30% là đã có thể nâng cao chất lượng cuộc sống đáng kể cho bệnh nhân.
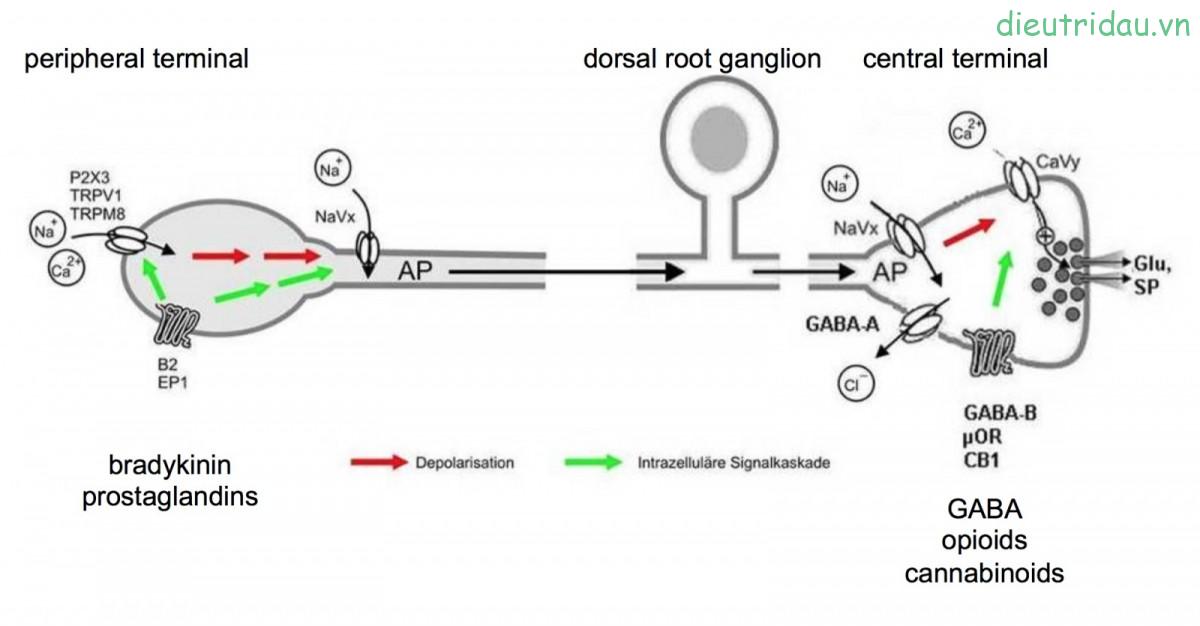
III. PHƯƠNG PHÁP DÙNG THUỐC
Đây là phương pháp được sử dụng rộng rãi nhất trong lựa chọn cách thức điều trị cải thiện tình trạng đau dai dẳng. Trên thị trường, các loại dược chất điều trị đau đã công bố gồm có: thuốc giảm đau không opioid, thuốc giảm đau có opioid và tá dược (được sử dụng để điều trị các tác dụng phụ của thuốc giảm đau hoặc có thể góp phần giảm đau):
● Thuốc giảm đau không gây nghiện: aspirin, acetaminophen, thuốc chống viêm không steroid [NSAID], chất ức chế COX-2
● Tramadol
● Thuốc giảm có opioid
● Ức chế Alpha 2 adrenergic
● Thuốc chống trầm cảm: chống trầm cảm ba vòng, tái hấp thu các chất ức chế serotonin-norepinephrine [SNRIs]
● Thuốc chống động kinh: gabapentin, pregabalin, và thuốc chống co giật khác
● Thuốc giãn cơ
● Chất đối kháng thụ thể N-methyl-D-aspartate (NMDA)
● Thuốc giảm đau dạng bôi
Đối với một số bệnh nhân, sử dụng liều thấp và kết hợp các loại thuốc có con đường dược lý khác nhau có thể cải thiện giảm đau tốt hơn và ít tác dụng phụ hơn. Tuy nhiên, chỉ mới có vài nghiên cứu đánh giá hiệu quả của sự kết hợp của các loại thuốc; đồng thời, khả năng đáp ứng điều trị là khác nhau giữa các cá nhân; vì vậy, cần phải cá thể hóa các liệu trình để phù hợp với từng đối tượng.
Bên cạnh đó, các bệnh lý đi kèm cũng nên được đánh giá và điều trị. Đặc biệt, khi cả trầm cảm và đau mãn tính cùng xảy ra, cần phải tích cực giải quyết hai tình trạng này để tối đa hóa sự đáp ứng điều trị.
Sau đây là tóm tắt các khuyến cáo:
● Thuốc nên được chỉ định với cách sử dụng dễ dung nạp nhất mà vẫn cho phép đạt hiệu quả tối đa.
● Thuốc giảm đau cho các cơn đau vừa đến nặng phải được chỉ định tại các thời điểm xác định thay vì “theo nhu cầu”. Điều này giúp quản lý đau triệt để, bệnh nhân không lờn thuốc.
● Cách sử dụng từng bước các loại thuốc giảm đau: Không opioid (± tá dược) được dùng đầu tiên. Tiếp theo là sử dụng opioid (như codein) cho đau nhẹ đến trung bình ± tá dược ± không opioid. Nếu cơn đau vẫn còn, opioid (như morphine) sẽ được cho ± tá dược ± không opioids.
● Có rất nhiều cách sử dụng opioid để giảm đau. Liều tối đa thay đổi theo từng bệnh nhân, vừa làm giảm cơn đau mà không gặp phải quá nhiều tác dụng phụ.
● Tá dược được sử dụng để tăng cường hiệu quả các thuốc giảm đau, kiểm soát các tác dụng phụ và các triệu chứng khác có liên quan với những cơn đau mãn tính, như buồn nôn, trầm cảm, buồn ngủ, mất ngủ và lo lắng.
● Theo dõi chặt chẽ bệnh nhân và phát hiện sớm những thay đổi triệu chứng. Chỉnh sửa liệu trình điều trị các triệu chứng và liên tục giáo dục bệnh nhân về thuốc họ đang dùng.
IV. LỰA CHỌN PHƯƠNG THỨC ĐIỀU TRỊ THEO CÁC LOẠI ĐAU
Sự lựa chọn chiến lược điều trị ban đầu thích hợp là phụ thuộc vào đánh giá chính xác các nguyên nhân gây đau và các hội chứng đau mạn tính. Trong đó, đau do nguyên nhân thần kinh (neuropathic pain) nên được phân biệt với đau do cảm thụ thần kinh (nociceptive pain).
Đau do nguyên nhân thần kinh là do tổn thương hoặc bệnh lý trong hệ thống thần kinh trung ương hay ngoại biên. Nguyên nhân gây đau thần kinh rất đa dạng, bao gồm đái tháo đường, đau thần kinh do herpes và đột quỵ.
Đau do cảm thụ thần kinh gây ra bởi các tác nhân kích thích tổn thương mô thực thể. Đau thường là do tình trạng của cơ xương, viêm hoặc có vấn đề đè nén, chèn ép.
1. Đau do nguyên nhân thần kinh
Tiếp cận ban đầu ở bệnh nhân là thành lập một chẩn đoán đầy đủ và, bất cứ lúc nào có thể, đặt mục tiêu điều trị những chẩn đoán cụ thể.
Nếu nguyên nhân gây đau là chèn ép hoặc dùng thuốc, hóa chất thì việc đơn giản là giải phóng chèn ép và ngưng dùng thuốc cũng đã giúp điều trị đau triệt để. Còn một khi đau thần kinh trở thành mãn tính và cần thiết phải điều trị, nên cân nhắc các yếu tố, đặc điểm của bệnh nhân, bao gồm sinh lý bệnh của hội chứng đau, các triệu chứng khác và bệnh đi kèm, các thuốc khác đang sử dụng, chức năng của các cơ quan trong cơ thể, dược lý và dược động học, các tác dụng phụ của thuốc.
Đối với hầu hết các bệnh nhân, điều trị ban đầu của đau thần kinh là thuốc chống trầm cảm (thuốc chống trầm cảm ba vòng hoặc thuốc ức chế tái hấp thu kép ligand serotonin và norepinephrine) hoặc kênh dẫn truyền canxi alpha 2-delta (Gabapentin và pregabalin) và điều trị tại chỗ (như lidocaine) nếu đau khu trú.
Opioid nên được xếp là một lựa chọn ở hàng thứ hai. Nó có thể được xem xét trước hết cho một ít bệnh nhân chọn lọc, như những người có cơn đau nặng kháng trị hoặc đau do ung thư thần kinh.
Việc kết hợp điều trị thường xuyên được đặt ra vì chưa đầy một nửa các bệnh nhân đau thần kinh có đáp ứng với đơn trị liệu. Tuy nhiên, hiện chưa có hay chỉ có rất ít bằng chứng về hiệu quả và tính an toàn của điều trị kết hợp.
Một số thuốc có thể được chỉ định để điều trị các nguyên nhân cụ thể của đau do thần kinh. Ví dụ, điều trị đầu tay cho đau thần kinh sinh ba là carbamazepine hoặc oxcarbazepine.
2. Đau do cảm thụ thần kinh
Ngược lại với đau do thần kinh, đau do cảm thụ thần kinh thường được điều trị với thuốc giảm đau không gây nghiện và thuốc giảm đau có opioid. Thuốc được sử dụng kết hợp với các liệu pháp không dùng thuốc và tích cực tìm kiếm cũng như giải quyết nguyên nhân gây đau.
Acetaminophen thường được khuyến cáo là liệu pháp đầu tiên cho cơn đau liên quan đến viêm xương khớp và đau lưng thấp mạn tính. Tuy nhiên, acetaminophen lại ít hiệu quả hơn so với các thuốc chống viêm không steroid (NSAIDs) và có nguy cơ gây độc gan ở liều trên 4 gam/ngày.
Thuốc thay thế nên là NSAID đường uống, có hiệu quả với cơn đau nhẹ đến vừa hay viêm xương khớp.
Riêng opioid chỉ nên được sử dụng ở những bệnh nhân được đánh giá là ít có nguy cơ lạm dụng và đã đề kháng với thuốc giảm đau không opioid cũng như thuốc chống trầm cảm.
V. THUỐC GIẢM ĐAU KHÔNG OPIOID
Thuốc giảm đau không opioid bao gồm acetaminophen, kháng viêm không steroid (NSAIDs) và ức chế cyclooxygenase 2 (COX-2).
1. Acetaminophen
Para-acetylaminophenol, được gọi là acetaminophen (Hoa Kỳ) hay paracetamol (châu Âu), là thuốc giảm đau đường uống phổ biến nhất. Các cơ chế giảm đau của acetaminophen vẫn chưa được hiểu biết hết. Ngược lại với NSAID, acetaminophen không có khả năng chống viêm.
Acetaminophen được sử dụng trong giảm đau viêm xương khớp háng, khớp gối.
Acetaminophen thường được kết hợp với các thuốc opioid để giảm lượng opioid cần thiết. Tuy nhiên, các sản phẩm kết hợp thường khó khăn trong chuẩn độ, như xác định liều giới hạn của opioid hay liều độc tính của acetaminophen.
Dùng acetaminophen quá liều có thể dẫn đến nhiễm độc gan nặng và là nguyên nhân thường gặp nhất của suy gan cấp ở Hoa Kỳ. Mối nguy cơ độc gan còn xảy ra ngay cả ở liều điều trị, đặc biệt là ở những bệnh nhân sử dụng rượu mãn tính hoặc có bệnh gan. Điều trị trên bốn ngày với acetaminophen tại liều điều trị có thể dẫn đến sự gia tăng nồng độ men gan không triệu chứng trong máu.
Có nhiều tranh cãi về liều dùng an toàn của acetaminophen. FDA khuyến cáo liều tối đa acetaminophen là 4 g mỗi ngày. Tuy vậy, một số nhà sản xuất đã giảm liều tối đa hàng ngày là 3-3,25 g. Bệnh nhân có bệnh gan hoặc sử dụng rượu mức độ nhiều nên được xem là các chống chỉ định tương đối.
Các tác dụng phụ khác có thể gặp là bệnh thận mạn, tăng huyết áp và bệnh viêm loét dạ dày tá tràng.
2. Thuốc chống viêm không steroid
Thuốc chống viêm không steroid (NSAIDs) chủ yếu được dùng cho đau nhẹ đến đau vừa phải, như đau do tổn thương mô mềm, căng gân cơ, bong gân, đau đầu và viêm khớp. NSAIDs cũng phát huy sức mạnh tổng hợp khi kết hợp với opioid, tạo ra hiệu ứng liều tối thiếu. Hiệu quả giảm đau của NSAIDs xuất phát tác dụng trên cyclooxygenase, các enzyme đóng vai trò chủ chốt trong tình trạng viêm, và cũng có ảnh hưởng đến hệ thống thần kinh trung ương.
Các nghiên cứu, phân tích tổng hợp sau này đã đánh giá các chất ức chế cyclo-oxygenase 2 (COX-2 inhibitors) đường uống có hiệu quả điều trị đau sau chấn thương mô mềm tương tự như NSAIDs, nhưng có ít tác dụng phụ tiêu hóa hơn các NSAID. Theo đó, celecoxib là một lựa chọn thay thế cho các bệnh nhân cần điều trị với NSAID mà có nguy cơ kích ứng dạ dày.
Các tác dụng phụ chủ yếu của NSAID là ức chế tiểu cầu, gây nguy cơ chảy máu, rối loạn tiêu hóa, tổn thương thận và tác dụng phụ trên hệ tim mạch. NSAID có nguy cơ tương tác với các loại thuốc suy tim, thuốc hạ huyết áp, warfarin và aspirin liều thấp. Vì vậy, nên tránh sử dụng NSAID thường xuyên, nhất là ở bệnh nhân dùng aspirin liều thấp để bảo vệ tim mạch.
Các tác dụng phụ khác của NSAID có thể kể đến là nhiễm độc gan ngay cả ở liều khuyến cáo, giảm khả năng tập trung và dị ứng. Một số bệnh nhân bị dị ứng với aspirin cũng có thể bị dị ứng với các NSAID khác. Mức gia tăng men gan thường nhẹ và hồi phục khi ngưng các NSAID.
VI. THUỐC CHỐNG CO GIẬT
Thuốc chống động kinh đã được sử dụng cho điều trị đau từ những năm 1960. Ba loại thuốc chống động kinh (gabapentin, pregabalin và carbamazepine) là một trong năm loại thuốc đã được FDA phê duyệt để điều trị đau do thần kinh.
1. Gabapentin và pregabalin
Gabapentin và pregabalin bám vào các kênh điện thế canxi tại tiểu đơn vị alpha-2-delta và ức chế giải phóng các chất dẫn truyền thần kinh. Chúng đã chứng minh tính hiệu quả so với giả dược trong một số tình trạng đau do thần kinh.
Gabapentin được nghiên cứu và thấy có hiệu quả trong điều trị đau thần kinh sau herpes và đau thần kinh do đái tháo đường. Điều trị bằng gabapentin nên được khởi đầu ở liều thấp và tăng dần cho đến khi giảm đau; khi tăng liều phải kiểm soát các tác dụng phụ và tối đa là 3600 mg mỗi ngày chia ba lần. Quá trình trị liệu với gabapentin có thể kéo dài trong hai tháng hoặc hơn.
Pregabalin có cấu trúc tương tự như aminobutyric acid gamma ưa mỡ (GABA), tạo điều kiện để dễ được khuếch tán qua hàng rào máu-não; vậy nên, pregabalin có thể giúp giảm đau nhanh chóng hơn gabapentin.
Mặc dù gabapentin và pregabalin có một số tương tác thuốc, cả hai có thể gây chóng mặt, li bì phụ thuộc vào liều. Đặc điểm này có thể hạn chế được khi bắt đầu với liều thấp và chỉnh liều một cách thận trọng.
2. Các thuốc chống động kinh khác
Các thuốc chống động kinh khác, bao gồm topiramate, lamotrigine, levetiracetam phenytoin, sodium valproate, zonisamide, tiagabine và clonazepam benzodiazepine, đã được sử dụng trong các thử nghiệm ngẫu nhiên đối với điều trị các dạng đau khác nhau.
Bằng chứng về hiệu quả của các loại thuốc này không mạnh mẽ như gabapentin hay pregabalin; vậy nên, nhìn chung các thuốc này nên được xếp ở hàng thứ hai khi điều trị những bệnh nhân không đáp ứng hoặc không thể dung nạp các loại thuốc khác.
Cơ chế hoạt động của các thuốc chống co giật khác nhau và vẫn chưa được hiểu biết hoàn toàn. Phenytoin được cho là có khả năng ổn định màng tế bào trong khi carbamazepine, hay nhóm thuốc chống trầm cảm ba vòng, có hoạt tính ngăn ngừa giải phóng các sản phẩm dẫn truyền từ tế bào thần kinh, từ đó làm giảm cơn đau nhức nhối. Axit valproic và clonazepam lại được cho là hoạt động trên cơ sở hệ thống ức chế GABA.
Tổng phân tích tế bào máu và chức năng gan cần được ghi nhận trước khi bắt đầu điều trị, nhất là các thuốc chống co giật kinh điển phenytoin, carbamazepine và acid valproic. Sau đó, các xét nghiệm máu được theo dõi trong ba tuần đầu tiên và định kỳ lâu dài.
VII. THUỐC CHỐNG TRẦM CẢM
Thuốc chống trầm cảm là một nhóm nhiều loại thuốc đã được phê duyệt để điều trị rối loạn trầm cảm nặng. Trong đó, thuốc chống trầm cảm ba vòng (Tricyclic antidepressants – TCAs) và thuốc ức chế tái hấp thu serotonin norepinephrine (SNRIs) có khả năng giảm đau.
Nhiều nghiên cứu đã cho thấy rằng thuốc chống trầm cảm giảm đau hiệu quả trong đau thần kinh và cũng có thể có hiệu quả cho các chứng đau khác, như duloxetine cho đau xơ cơ và đau lưng mãn tính.
Thuốc giảm đau nhóm chống trầm cảm có thể tách biệt cảm giác đau ra khỏi tác dụng chống trầm cảm, vì tác dụng giảm đau xuất hiện trước, như sau khoảng một tuần, và liều thấp cho tác dụng chống trầm cảm.
Ngoài ra, hiệu quả giảm đau của thuốc chống trầm cảm trong đau thần kinh vẫn có ở những bệnh nhân không bị trầm cảm và tiềm ẩn trầm cảm.
1. Thuốc chống trầm cảm ba vòng
Không có chỉ định thuốc chống trầm cảm ba vòng (TCAs) trong điều trị đau. Tuy nhiên, chúng vẫn là một nhóm dược phẩm giúp giảm đau quan trọng trong cả các trường hợp không có trầm cảm.
Amitriptyline là một TCA được nghiên cứu rộng rãi nhất trong cơn đau mạn tính mặc dù doxepin, imipramine, nortriptyline và desipramine đã được sử dụng rất thành công.
TCAs được cho là có tác dụng giảm đau độc lập với khả năng làm giảm các triệu chứng trầm cảm có liên quan với những cơn đau mạn tính. Cơ chế tác dụng giảm đau chưa được chắc chắn nhưng có giả thuyết rằng tính giảm đau có liên quan việc ức chế tái hấp thu serotonin và norepinephrine. Ngoài ra còn có một số bằng chứng cho thấy TCAs có khả năng như hệ thống opioid nội sinh.
TCAs trong điều trị đau mạn tính thường được dùng ở liều thấp hơn so với điều trị trầm cảm, mặc dù trong một số nghiên cứu, liều cao có khả năng giúp giảm đau vượt trội. Một số bệnh nhân chỉ đáp ứng khi tăng dần liều một cách đều đặn, như nortriptyline có thể được bắt đầu với 10 mg/ngày và từ từ tăng liều lên đến khi có giảm đau hiệu quả là 75 mg/ngày trong sáu đến tám tuần.
Mặc dù có đặc tính giảm đau hợp lý, TCAs có nhiều tác dụng phụ không mong muốn khác nhau, bao gồm tác dụng kháng acetylcholine (amitriptyline có tác dụng kháng acetylcholine mạnh nhất), tác dụng antihistaminergic (doxepin có tác dụng antihistaminergic mạnh nhất), ức chế thụ thể alpha-1 adrenergic receptor và hiệu ứng tim mạch (tăng dẫn truyền não thất, QT kéo dài, kéo dài dẫn truyền qua nút nhĩ thất).
Bệnh nhân cần được giải thích rõ ràng, cụ thể các triệu chứng xảy ra khi được chỉ định TCAs, và đảm bảo bệnh nhân phải hiểu rõ và hợp tác, như:
● An thần, một tác dụng phụ thường gặp, có thể trở thành lợi ích vì nhiều bệnh nhân đau mạn tính bị rối loạn giấc ngủ. Cảm giác buồn ngủ xảy ra 1-3 giờ sau khi uống thuốc nên bệnh nhân cần được hướng dẫn để thích nghi với giấc ngủ bình thường của họ.
● Nếu bệnh nhân có vẻ bứt rứt, nôn nao vào buổi sáng thì thuốc cần được chỉ định vào buổi tối.
● Áp dụng các biện pháp nhuận trường an toàn nếu bệnh nhân táo bón.
● Bệnh nhân nên hiểu rằng mặc dù giảm đau có thể xảy ra ngay trong những ngày đầu tiên điều trị, vẫn phải tuân thủ vài tuần để có được hiệu quả tốt nhất.
● Cho bệnh nhân biết trước nhiều tác dụng phụ khó chịu, như khô miệng, tinh thần u ám, và có thể giảm bớt trong ngày đến vài tuần sau đó.
● Liều dùng nên được tăng dần đến khi có hiệu quả hoặc không thể chấp nhận tác dụng phụ.
2. Thuốc ức chế tái hấp thu serotonin norepinephrine
Bốn thuốc ức chế tái hấp thu serotonin norepinephrine có sẵn ở Hoa Kỳ là venlafaxine, desvenlafaxine, duloxetine và milnacipran.
Venlafaxine và desvenlafaxine được sự chấp thuận của FDA để điều trị trầm cảm và rối loạn lo âu. Desvenlafaxine là chất chuyển hóa hoạt động chính của venlafaxine và tác dụng phụ của venlafaxin tương tự desvenlafaxine. Milnacipran được FDA chấp thuận để điều trị bệnh không cho trầm cảm, mặc dù vẫn có hiệu quả như thuốc chống trầm cảm.
Duloxetine và venlafaxine đã được nghiên cứu trong đau thần kinh ngoại biên, trong khi milnacipran chỉ được nghiên cứu trong đau xơ cơ.
3. Venlafaxine
Venlafaxine có thể được sử dụng để điều trị bệnh thần kinh đái tháo đường. Ở liều rất thấp, venlafaxine hoạt động tương tự như một SSRI nhưng khi tăng liều, nó lại giống như một SNRI.
Bất thường dẫn truyền tại tim và tăng huyết áp đã được báo cáo ở một số ít bệnh nhân; do đó, venlafaxine phải được chỉ định một cách thận trọng ở những bệnh nhân có bệnh tim.
Ngoài ra, venlafaxine nên được giảm dần liều khi chấm dứt điều trị để tránh triệu chứng cai.
4. Duloxetine
Duloxetine hydrochloride, được FDA cho phép trong năm 2010, đã được chứng minh là có hiệu quả trong điều trị bệnh thần kinh do bệnh đái tháo đường, đau cơ xơ, và gần đây là đau lưng thấp mãn tính, viêm xương khớp cũng như trầm cảm, lo lắng và tiểu không kiểm soát do stress.
Các tác dụng phụ thường gặp nhất được báo cáo là buồn nôn, khô miệng, mất ngủ, buồn ngủ, táo bón, mệt mỏi và chóng mặt. Các triệu chứng này có thể tránh được bằng cách dùng duloxetine 30 mg mỗi ngày một lần trong một tuần trước khi tăng đến 60 mg mỗi ngày một lần. Duloxetine nên tránh chỉ định ở bệnh nhân suy thận và gan nặng và giảm liều dần trước khi ngưng để tránh triệu chứng cai.
VIII. OPIOID
Vai trò của điều trị opioid trong các tình trạng đau nặng, đau cấp tính và đau do ung thư đã được chứng minh. Tuy nhiên, vai trò của opioid đau mãn tính không do ung thư vẫn còn gây tranh cãi. Vẫn chưa có nhiều bằng chứng lợi ích khi điều trị lâu dài đau mãn tính với opioid.
Chỉ định opioid trong điều trị đau không do ung thư đã tăng trong vòng 10 đến 20 năm qua và opioid là thuốc được chỉ định phổ biến nhất tại Hoa Kỳ.
1. Chỉ định
Đối với bệnh nhân đau mãn tính không có nguyên nhân ác tính, quyết định bắt đầu điều trị opioid dài hạn phải được cân nhắc cẩn thận. Điều trị opioid chỉ dành cho bệnh nhân đau vừa đến đau mãn tính nghiêm trọng, tác động xấu đến chức năng hay chất lượng cuộc sống.
● Bệnh nhân có hội chứng đau không do ung thư có thể yêu cầu được điều trị opioid nếu không đáp ứng với thuốc giảm đau không opioid hoặc nếu cơn đau có mức độ nghiêm trọng tại thời điểm ban đầu.
● Bệnh nhân bị đau thần kinh có thể yêu cầu opioid, nhưng các thuốc khác (thuốc chống co giật và thuốc chống trầm cảm) được xem là hàng đầu tiên và nên được bắt đầu trước khi điều trị opioid.
2. Đánh giá trước khi bắt đầu điều trị opioid
Trước khi bắt đầu điều trị opioid lâu dài, việc đánh giá các nguy cơ và lợi ích tùy vào từng cá nhân, dựa trên tiền căn, khám lâm sàng và đánh giá về nguy cơ lạm dụng thuốc hoặc gây nghiện. Đồng thời, việc đánh giá cần được xem xét và ghi nhận liên tục, định kỳ trong quá trình điều trị.
Trước khi bắt đầu điều trị opioid lâu dài, bệnh nhân cần được đánh giá tác động của cơn đau là có tác động đến cuộc sống của họ. Bên cạnh đó, các vấn đề về tâm lý khác có thể được phát hiện và cần can thiệp điều trị sớm nhằm tránh nguy cơ nghiện opioid sau này.
3. Khởi đầu điều trị
Bệnh nhân đau mãn tính không do nguyên nhân ác tính có thể được điều trị opioid khi tất cả các phương pháp khác đều không hiệu quả.
Điều trị opioid nên được xem như là một phương thức thử nghiệm để xác định xem điều trị đau mãn tính có hiệu quả và phù hợp hay không.
Nếu việc sử dụng opioid giúp cải thiện sự đau đớn, đa số các bệnh nhân sẽ hợp tác, có niềm tin và sẵn sàng tham gia các liệu pháp giảm đau phối hợp khác.
4. Theo dõi
Cần theo dõi quá trình điều trị đau mỗi khi thăm khám bệnh nhân, bao gồm đánh giá cường độ đau, tình trạng chức năng các cơ quan, xác định lại mục tiêu điều trị, tác dụng phụ và sự tuân thủ điều trị của bệnh nhân.
Thăm khám định kỳ nên được thực hiện mỗi ba đến sáu tháng đối với bệnh nhân điều trị opioid với liều lượng ổn định. Đối với những bệnh nhân cần chỉnh liều thuốc, dùng liều cao, có nguy cơ, có tiền căn hay nghi ngờ khả năng nghiện thuốc thì phải thăm khám thường xuyên hơn. Trong các trường hợp đó, bác sĩ có thể xét nghiệm ma túy trong nước tiểu định kỳ để kiểm tra sự tuân thủ của những bệnh nhân có nguy cơ cao đối với các hành vi liên quan đến thuốc gây nghiện nói chung.
5. Nguy cơ quá liều
Tỷ lệ tử vong do quá liều ở Hoa Kỳ tăng hơn gấp đôi từ năm 1999 đến năm 2007.
Nhiều nghiên cứu quan sát thấy rằng, so với liều tương đương morphine là 20 mg/ngày thì dùng trên 100 mg/ngày là có nguy cơ quá liều.
Ngoài ra, có thể có nguy cơ quá liều ngay sau khi khởi trị opioid, sau khi tăng liều cùng với việc sử dụng opioid kéo dài hay dùng opioid tác dụng dài. Quá liều cũng xảy ra khi điều trị cùng lúc nhiều toa thuốc có chứa opioid với nhau.
Nguy cơ tỷ vong ít gặp ở những bệnh nhân đã từng bị quá liều nhưng lại thường được tiếp tục điều trị opioid, do vậy, lại có nguy cơ quá liều.
6. Chấm dứt điều trị
Những bệnh nhân có hành vi khác thường lặp đi lặp lại, không cải thiện mục tiêu điều trị hoặc gặp nhiều tác dụng phụ nên được cân nhắc ngừng điều trị. Khi đó, việc giảm 10% lượng thuốc mỗi tuần sẽ giảm thiểu nguy cơ vào hội chứng cai thuốc.
Những bệnh nhân này vẫn cần được tiếp tục điều trị giảm đau bằng phương thức khác, ngoài ra có thể cần điều chỉnh tình trạng lạm dụng chất gây nghiện hoặc các vấn đề tâm thần khác.
7. Tác dụng phụ
Tác dụng phụ của opioid có nhiều cơ chế trung gian và biểu hiện rất đa dạng, bao gồm:
● Buồn nôn và nôn ói
● Chậm tiêu và táo bón; đau bụng mãn tính
● Các ảnh hưởng trên hệ tim mạch: ức chế nút xoang nhĩ, rối loạn huyết áp
● Dị cảm
● Buồn ngủ, trầm cảm, u ám…
● Ảnh hưởng trên hệ gan mật, cơ quan sinh dục, da niêm…
8. Các opioid thường dùng
Tramadol
Tramadol là thuốc giảm đau opioid rất thường gặp. Tramadol có hiệu quả để giảm đau thần kinh, còn đối với đau mãn tính do nguyên nhân khác, chưa có bằng chứng cho thấy tramadol hiệu quả hơn NSAID hoặc nortriptyline.
Các tác dụng phụ của tramadol tương tự như của opioid khác. Ngoài ra, tramadol được ghi nhận là có liên quan với tăng nguy cơ tự tử.
Liều tramadol cần giảm đối với bệnh nhân có giảm chức năng gan và ở những bệnh nhân lớn tuổi.
Tapentadol
Tapentadol là một opioid có ưu điểm là giảm tác dụng phụ trên đường tiêu hóa.
Những thử nghiệm ngẫu nhiên so với giả dược hoặc oxycodone đã cho thấy tapentadol có thể giảm đau ở những bệnh nhân đau cơ xương mãn tính từ viêm xương khớp đầu gối và đau lưng thấp.
Methadone
Việc sử dụng methadone trong điều trị đau mãn tính ngày càng phổ biến mặc dù ghi nhận các trường hợp tử vong do quá liều methadone chiếm tỷ lệ hơn 30% trong những bệnh nhân được điều trị đau mãn tính với opioid.
Trong đó, nguyên nhân gây tử vong hàng đầu của methadone là làm QTc kéo dài và rối loạn nhịp tim.
IX. ĐIỀU TRỊ KHÔNG DÙNG THUỐC
Điều trị không dùng thuốc bao gồm các phương pháp điều trị vật lý như vật lý trị liệu, châm cứu, nắn khớp xương, massage… và các biện pháp giáo dục tâm lý như liệu pháp nhận thức hành vi, liệu pháp gia đình và giáo dục bệnh nhân.
Các phương thức hiện có:
1. Phương pháp y học hành vi:
- Liệu pháp nhận thức hành vi
- Phản hồi sinh học
- Liệu pháp thư giãn
- Tâm lý và tư vấn tâm lý cho cá nhân hoặc nhóm
2. Tập luyện
Những chương trình tập luyện riêng biệt sẽ giúp kiểm soát đau hiệu quả. Ví dụ aerobic, yago, đi bơi, tập dưỡng sinh…
3. Châm cứu – Đông y
Kỹ thuật điều trị đông y châm cứu đem lại hiệu quả điều trị đau tốt
4. Vật lý trị liệu
● Kích thích bằng sóng siêu âm
● Kích thích điện thần kinh:
- Kích thích điện thần kinh qua da (TENS)
- Kích thích tủy sống
● Kích ứng nhiệt (nóng/lạnh)
● Điều trị bằng từ trường
● Điều trị bằng ánh sáng: tia cực tím, laser…
5. Xoa bóp và thao tác nắn xương
Tác động cột sống, nắn chỉnh cột sống, chiropractic… đem lại hiệu quả giảm đau tốt, nâng cao chất lượng cuộc sống
6. Các phương pháp can thiệp:
- Tiêm độc tố Botulinum
- Tiêm kích thích dây thần kinh
- Tiêm điểm kích hoạt
7. Phương pháp phẫu thuật
Nhiều trường hợp phải cân nhắc đến phẫu thuật, nếu có chỉ định.